理念と方針
病院の理念・医の倫理に関する基本方針・基本方針・看護部の理念・看護部の方針
JCHO Osaka our Purpose完成!
社会環境・構造が複雑化かつ急激に変化する時代において、当院が置かれている状況を様々な観点から再確認し、「私たちはどこに向かうのか」「私たちはなにを大切にしていくのか」…、今後の方針となるour PURPOSEの策定をするために、2022年1 月プロジェクトを創設しました。患者さん・地域医療関係者・職員から集めた数多くの意見を基に、現状を分析しながら、言葉を作っては切り、重ねては剥しを繰り返し、時には路頭に迷い、生みの苦しみを経験しながら、紡ぎ編み出していきました。そして、最後の意見集約を職員全員で行い、ついに2023年3月1日に完成いたしました!


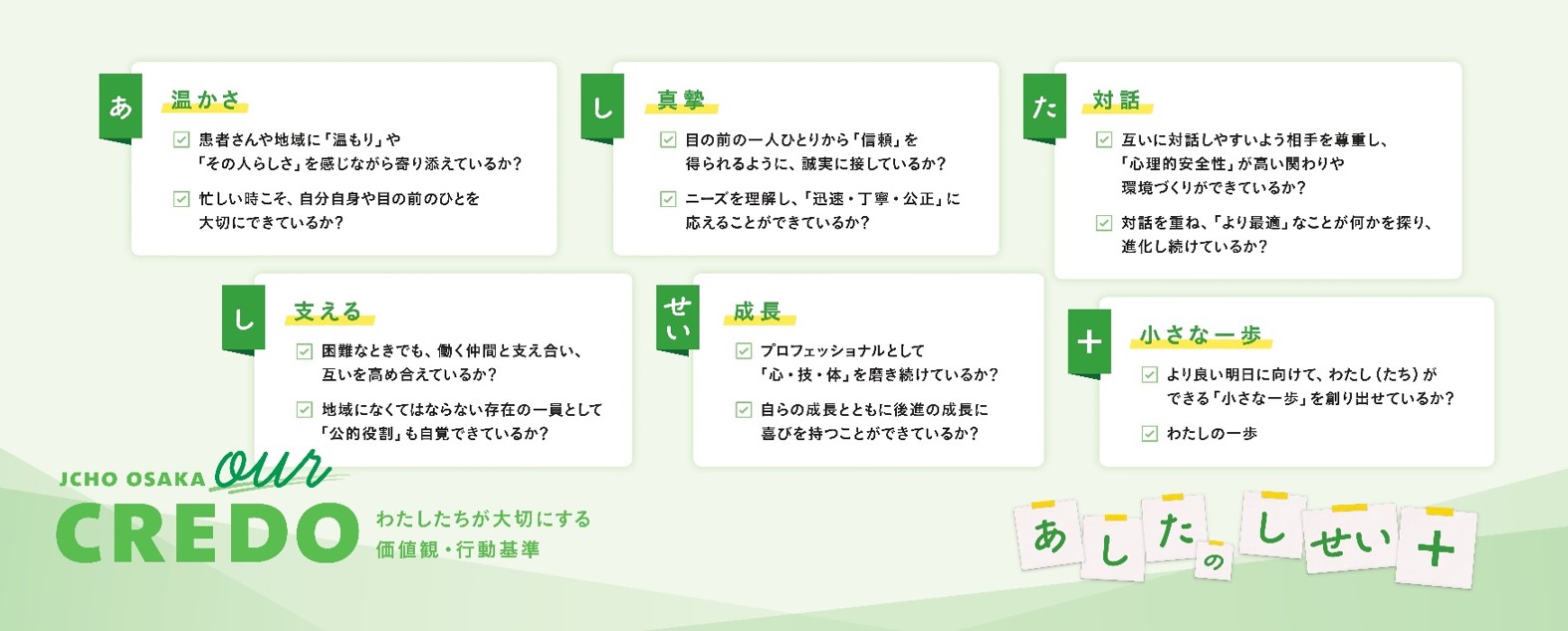
わたしたちは、何をやるかではなく、なぜやるのかを問いながら、当院が存在する意味として【our PURPOSE】を表現いたしました。そして【our MISSION】【our VISION】の実現に向けて、【our CERD】「あしたのしせい+」を示しました。これは、あらゆる日常の臨床場面において、私たちが大切にする価値観や行動規範です。いつも5つの信条を念頭に置いて、わたしの小さな一歩を職員皆で培い、より最適と最善を目指していきながら、JCHO大阪病院は成長して参ります。どうぞ今後とも、ご指導、ご鞭撻の程、よろしくお願い申し上げます。
看護部の理念
地域住民の健康で幸福な生活を支える看護
看護部の方針
- 患者の生命の尊厳と権利を尊重し、生活の質を高める看護を実践します。
- 看護の質的向上を図り、地域住民のニーズに応じた看護の提供をします。
- 多職種と協働し、チーム医療の向上に努めます。
- 看護職者として感性を磨き、創造性の高い看護の実践に努めます。
- 自己啓発や看護研究活動を推進します。
- 人を癒し人を活かす職場づくりに努めます。
患者の権利と責務
■ 患者の権利
- 平等の原則
年齢、障害、個人の思想信条などにより差別されず誰でも当院でおこないうる最善の医療を安全に平等に受ける権利があります。 - 尊厳に対する権利
常に一人の人間としての尊厳を尊重される権利があります。 - 知る権利
病院の治療方法や検査結果など十分な説明を聞いた上で、自分の意志で治療の受け入れまたは拒否する権利があります。 - 選択の権利
治療の途中でも、他の医師に意見(セカンドオピニオン)を求める権利があります。 - 個人情報の保護
病名・その他の個人情報の秘密が守られる権利があります。 - 開示の請求
診療録の開示を求める権利があります。
■ 患者の責務
- ご自身の健康状態や医療情報(薬歴、アレルギー歴、検査歴、既往歴、診療歴)について正確にお話しください。
- 名前や生年月日をなのるなどの本人確認のお願いをする際は、繰り返しをいとわずご協力ください。
- 院内で他の人や医療の妨げにならないよう配慮してください。
- 皆様に適切な医療を受けていただくために、当院の規程・規則を守り、診療に支障となる迷惑行為を慎み、医療者と協力してください。暴言・暴力やルール違反へは厳重に対処いたします。
- 受けた医療に対する医療費をお支払いいただきます。
■ 子ども患者さんの権利
病気を治すためには、子どもたちと子どもたちの家族や大切な人、病院の医師と看護師たちがおたがいに力を合わせていくことが大切です。
大阪病院は次のような決まりごとを守りながらあなたを支えていきます。
これらは、子どもたちのために、病院の人、ご家族や大切な人、そして子どもたちも、みんなでこの決まりごとを守っていきましょう。
-
子どもたちは、一人の人間として大切にされます。
-
子どもたちは、どんな病気であっても、専門的なスタッフから、もっともよいと考えられる安心・安全な診療を安心・安全な場で受けることができます。
-
子どもたちは、自分の病気の状態や自分の受ける治療について、わかりやすい方法で説明を受けることができます。
-
子どもたちは、自分の健康を守るためのすべての情報について、自分の気持ち・希望・意見を伝えて、それを大切にしてもらうことができます。自分で決めることや伝えることが難しいときは、ご家族や大切な人に代わりに決めてもらうことができます。
-
子どもたちは、からだや病気のことなど自分のことをだれかに勝手に言われることはなく、自分のこころやからだを傷つけるあらゆる行為から守られます。
-
子どもたちは、入院しているときでも、勉強することや遊ぶことができます。
-
子どもたちは、分からないことや不安なことがあるとき、希望通りにならなかったときにはいつでも、病院の人、ご家族や大切な人に話したり、聞いたり、することができます。
-
子どもたちは、入院しているときでも、できるかぎりご家族や大切な人と一緒に過ごすことができます。
-
子どもたちは、今だけではなく将来も続けて医療やケア(気配り、世話など)を受けることができます。
※ 子どもたちとその保護者(親権者または後見人などの法定代理人は、患者の診療記録の開示を求めることができます。
【診療録開示請求の権利】
※ 子どもたちとその保護者は、病気のことや病気を治していく方法について、別の人からも教えてもらうことができます。
【セカンドオピニオンの権利】
医の倫理に関する基本方針
1.職業倫理
JCHO大阪病院職員は、医療にかかわる職業人としての職責の重大性を認識するとともに、人間の生命・人間としての尊厳及び権利を尊重し、人と社会に貢献する病院の理念に基づき、以下の職業倫理を定めます。
- 最適な医療を提供するために、常に最新の学術的知識の習得と技術の向上に励み、医療事故を起こさない体制の構築に努めます。
- 医療者としての職務と責任を自覚し、人格を高めるよう努めます。
- 患者さんの人格・人権を尊重し、常に誠実明朗な態度で接すると共に、医療内容について対話を重ね、信頼関係を得るよう努めます。
- 他の医療機関や院内の多職種業務を理解し、医療連携・チーム医療に心がけ最善の治療成績があげられるように努めます。
- 医療の公共性を重んじ、医療を通じて地域社会の発展に尽くすと共に、法規範を遵守します。
- 患者さんのプライバシーを尊重し、職務上の守秘義務を順守すると共に、個人情報の保護に努めます。如何なる事情があろうと金品授受などの利益供与は受けません。
2.JCHO大阪病院臨床倫理指針
基本原則
- 医師の倫理的なあるべき姿に関する「ジュネーブ宣言」・患者の権利に関する「リスボン宣言」について、理解を深めるよう努める。
- 患者に十分な情報を提供し、患者・家族からの話を十分に聞き、社会的適切さも考慮し、患者に個別化した最善の判断を行うよう努める。
- 適切な理解を伴う合意(インフォームド・コンセントを得て医療をすすめるよう努める。)
- 最小のリスクで患者に最善の利益がもたらされるよう努める。
- 合意・判断・指示等の内容は、患者に携わる医療・ケアチームと速やかに共有する。
- 合意・判断・指示等の内容は、遅滞なく診療録に記載する。
- 合意を得た後のケアプロセスにおいても、患者・家族 からの話をよく聞き、合意を確認するよう努める。
- 合意・判断等が困難な場合は、医療・ケアチームと検討し、適切な合意形成や判断に至るよう努める。
- 解決が困難な場合や重大な課題については臨床倫理支援チームに対し病院としての助言・判断を求める。
各論
- 個人情報について
当院の個人情報保護方針をご覧ください - インフォームド・コンセントについて
当院で行う検査や治療については、病名、治療・検査 目的、内容、リスク、代替可能な治療や検査法、何もしない場合に考えられる結果などを患者さんに十分な情報を提供して説明し、同意を得た上で行います。患者さんは、医療者から十分な説明と情報提供を受けた上で、治療・検査・その他の医療行為について自らの意思と価値観に基づいて選択することや、拒否する権利があります。なお、拒否したとしても、一切の不利益を被ることはありません。 - 意識不明・自己判断不能患者の意思決定
患者さんの意思が確認できない場合、または自己判断能力が無い場合には代理人(患者意思を適切に推定できる人)に説明しその上で決定いたします。ただし代理人も不在の場合は医療・ケアチームで協議し患者さんにとって最善の方法を優先、それでも判断が困難な場合は外部委員も含めた臨床倫理コンサルテーションチームで検討し必要であれば臨床倫理委員会で審議し、その決定に従います。 - 検査・治療拒否患者の扱い
患者さんが明確な意思をもって医療行為を拒否した場合はその自己決定を尊重します。医療者と患者の意向が対立する場合には倫理コンサルテーションチームで検討いたしますが、感染症などで治療拒否により第三者に危害が及ぶ場合は治療拒否が制限される場合があります。 - 退院・診療拒否・強制退院について
検査治療が終了・あるいは入院治療が必要とし なくなった場合には入院診療契約は終了すると考えられているので退院を拒否する患者さんに退院の方針を説明します。また患者さんの問題行動が病院の秩序を著しく乱したり、患者さんが当院の指示に従わず、犯罪行為にかかると思われる場合は診療を拒否し強制退院を勧告します。外来においても同様の迷惑行為がある場合は診療を拒否しうる正当な理由であることを院内で検討したうえで診療拒否を通告いたします。 - 輸血拒否患者に対する対応
宗教上の理由などから輸血を拒否する場合、当院の「輸血拒否に関する基本方針」に従い、患者さん・家族に対して検査・治療内容、特に輸血療法の副作用を十分に説明し、救命処置としての輸血療法の必要性に理解を求めます。それでも輸血を拒否される場合、相対的無輸血の立場をとります。相対的無輸血とは、患者さまの意思を尊重し可能な限り輸血をしないよう努力しますが、生命維持のために輸血が必要であるという考えです。 - 身体拘束の基準
当院では身体拘束ゼロを目指しておりますが切迫性、非代替性、一時性がない場合以外には行いません。やむを得ず身体を拘束し、行動を制限する必要がある患者さんには、看護倫理学会のガイドライン及び当院の医療安全マニュアルにのっとり患者さんや家族に説明し,同意を得て行います。後続中は頻回に状態を観察し、必要性については毎日検討し不要になれば直ちに中止する方針です。 - 終末期医療について
予後不良疾患の告知は患者の知る権利を尊重する立場から原則的に本人への告知を最優先します。この告知そのものが重要な医療行為であると考えられます。ただし場所、時期、患者の心情、告知による患者の反応も留意し最適な説明方法をとります。もし本人が告知を希望しない意思を表明した場合は患者が指名した代理人に告知内容を説明します。その後の医療・ケアについては「人生の最終段階における医療・ケアの決定プロセスに関するガイドライン(厚生労働省)」に従い、患者さんやご家族と相談の上、患者さんの意思に基づいた医療を行います。また、可能な限り、疼痛やその他の不快な症状を緩和し、総合的な医療・ケアを行います。 - 蘇生不要希望患者についての取り扱い
蘇生処置不要(DNAR)を希望される患者さんには当院の「終末期医療についてのコンセンサス(蘇生処置拒否についての考えかた)」に沿って行います。患者さんの意思を最大限尊重しつつ、倫理的側面を考慮して症例毎に「適切性」を検討します。患者さんから蘇生不要(DNAR)などの強い意思表示がある場合には、医療・ケアチームで検討します。回復不能な疾患の末期的状態での心肺蘇生術は有益では無く、終末期・老衰・救命不能・意識回復が見込めない場合などに本人・家族に以下のリンクに示す内容に沿って説明し、蘇生を望まれない場合はその意思を尊重します。この同意は随時撤回が可能です。 - 虐待について
小児、家族内、高齢者、障害者に対する虐待に対しては当院のマニュアルに即し虐待の判定に関しては虐待カンファレンスを開催し虐待と判定されれば警察への通報を含んだ対応をいたします。 - 臓器移植について
臨床的に脳死と考えられ回復の見込みのない場合脳死後、あるいは心停止後臓器提供マニュアルにのっとって臓器提供の提案をします。提供を希望される場合は日本臓器移植ネットワークコーディネーターの派遣を依頼し詳細な説明を受けることが出来ます。 - 適応外医薬品・医療機器の使用について
適応外医薬品・医療機器の使用について、臨床的にその使用が患者の治療に必要で有益である場合、当該委員会でその妥当性を審議のうえ病院の費用負担のもとに使用をいたします。 - 臨床研究について
一般的な臨床研究に関しては「包括同意」に説明のあるとおり厳密な個人情報保護のもと行います。自身の臨床データの研究利用に同意を拒否する場合は申し出ることができ、そのことによる不利益は一切被りません。 - 人工妊娠中絶について
母体保護法などの法令や日本産科婦人科学会による指針を遵守します。 - LGBTQについて
個々の患者に対して性的思考及び性自認に配慮し、プライバシーの保護に努めます。療養環境については患者さんの意向を伺い、できうる限り配慮いたします。
3.治験に関する倫理
治験は、次に掲げる原則に則って実施されなければならない。
- 治験はヘルシンキ宣言に基づく倫理的原則及び新GCP(医薬品の臨床試験の実施の基準に関する省令)を遵守して行われなければならない。
- 治験を開始する前に、個々の被験者及び社会にとって期待される利益と予想される危険及び不便を比較考慮し、期待される利益によって危険を冒すことが正当化される場合に限り、治験を開始し継続すべきである。
- 治験者の人権・安全及び福祉に対する配慮が最も重要であり、科学と社会のための利益よりも優先されるべきである。
- 治験薬に関して、その実施を支持するのに十分な非臨床試験及び臨床試験に関する情報が得られていなければならない。
- 治験は科学的に妥当でなければならず、治験実施計画書にその内容が明確かつ詳細に記載されていなければならない。
- 治験は、治験審査委員会が事前に承認した治験実施計画書を遵守して実施しなければならない。
- 被験者に対する医療及び医療上の決定に関する責任は、医師又は歯科医師が常に負うべきである。
- 治験の実施に関与する者は、教育・訓練・経験により、その業務を十分に遂行しうる要件を満たしていなければならない。
- 治験に参加する前に、全ての被験者から自由意思によるInformedConsentを得なければならない。
- 治験に関する全ての情報は、正確な報告・解釈・検証が可能なように記録し、取り扱い及び保存しなければならない。
- 被験者の身元を明らかにする可能性のある記録は、被験者のプライバシーと秘密の保全に配慮して保護しなければならない。
- 治験薬の製造・取扱い・保管・管理は、治験薬の製造管理及び品質管理に関する基準(治験薬GMP)に準拠して行うものとする。又、治験審査委員会が事前に承認した実施計画書を遵守して治験薬を使用するものとする。
- 治験のあらゆる局面の質を保証するための手順を示したシステムを運用するものとする。
- 治験に関連して被験者に健康被害が生じた場合には、過失によるものであるか否かを問わず、被験者の損失は適切に補償されなければならない。その際、因果関係の証明等について被験者に負担を課すことがないようしなければならない。
基本方針 our PURPOSE
【より最適な医療と温かいこころで、「あなた」と「地域」を支えます】
を実現するために次のように掲げます。
- 地域の福祉に貢献し、住民の健康といのちを守ります
- 患者さん中心で最適な医療とケアを提供します
- かかりつけ医と協力し、医療連携を推進します
- 専門的かつ高度な医療を提供できる体制を確保します
- 未来の医療を支えるプロフェッショナル人材を育成し続けます
- 公的病院として社会の要請・医療ニーズに真摯かつ迅速に応えます
- 職員が心身ともに健康で働きやすく、いきがいのある職場をつくります
- 健全で持続可能な経営基盤を目指します
■ パートナーシップ実施の為の基本方針
患者さんと医療者のパートナーシップは、医療の安全と質向上を保障するものであり、それを維持するためには、情報を共有し健康回復の為に協働する権利と義務を相互に有しています。又、現在の診療内容は年々多様化し、多職種の協力によるチーム医療なしには成立いたしません。その為には、各職種の専門性を尊重した信頼関係といったパートナーシップの構築が必要です。
又、現在の診療内容は年々多様化し、多職種の協力によるチーム医療なしには成立しない。その為には、各職種の専門性を尊重した信頼関係といったパートナーシップの構築が必要である。説明と同意、セカンドオピニオン、個人情報保護、クリニカルパス等は、良好なパートナーシップを維持する為の行為であり、職員は医師に限らずコメディカルを含めて以下に記載した指針に従って実施する必要があります。
- 説明と同意の指針 Informed Consent(IC)は、説明と同意と訳され「患者さんに良く説明し、患者さんはそれを理解・納得した上で自分の自由意思のもとに同意する」と解説されています。医師が一方的に話すのでなく、患者さんの言葉に耳を傾ける姿勢が求められます。
- セカンドオピニオンの保証
医学・医療の進歩、専門分化に伴い医師が診療上自ら解決できない事も多くなってきたそんな場合には、他の医師にその患者の診察を求め意見を聞くことや、情報を提供して意見を求める事が必要です。
セカンドオピニオンとは、患者さんあるいはそのご家族が、現在診療を受けている医師とは別の医師から病気の診断や治療について第三者的な立場でのアドバイスを受ける事を指します。
医師は、患者さんやご家族から要請を受けた場合はもとより、そうでない場合においても、必要とあれば患者さんやご家族にセカンドオピニオンを求める事を勧めるべきです。
一方、当院においても他の医療機関で受診中の患者さんを対象に、以下に示すような相談を除いて、セカンドオピニオン外来を実施しています。 - 個人情報保護指針(プライバシーポリシー)
2005年4月には個人の人格尊重の理念のもとに「個人情報保護法」が全面施行され、医療機関は個人情報取扱事業者に位置づけられる様になり、患者さんについての診療情報を含む個人情報の適切な取得・保管・利用等についての管理上の義務を負うことになりました。
医療機関は患者さんに関して得られた個人情報が確実・安全に保管され、医師のみならず全ての従業員や委託先から、その情報(特にIT 情報)が外部に流出する事のないように対策を講じなければなりません。
当院においても、個人情報について、主として刑法及び医療関係法規に基づき、資格・業務に着目した守秘義務規程を広く設ける事により、その保護を図っており、患者さんの了解を得た場合に下記の目的のみに利用させて頂くことにしています。
1)法律的背景 1990年日本医師会生命倫理懇談会の「説明と同意について」が発表された後、1992年に成立した改正医療法付則第2条に追加記載された(特に、輸血や臨床治験への参加に関するICは法的に規制されています)。
2)医師の説明義務
全ての医療行為は患者の同意の上に成り立っていると考えられます。従って、原則的には全ての医療行為においてICが必要であるが、実際に文書でICを得る医療行為の範囲は必ずしも決まっておりません。
治療の中でも肉体への侵襲を伴う検査や行為及び特殊な薬剤に関しては、特に丁寧な説明を行い、内容を文書化して患者自身の自己決定権に沿った選択結果とともに記録として残すべきです。
3)ICの実際
患者及び家族と十分な時間をもって説明できるように日時を設定します。(患者に知らせることが出来ない場合や患者が家族への説明を希望しない場合などはこの限りではない)
主治医と看護師をはじめとするコメディカルも同席の上説明を行います。
プライバシーの配慮された適切な場所を用いて説明を行います。
平易な言葉(特に医学用語については解説を加えながら)を使用します。
十分に理解・納得して頂いた上で、説明内容を記載した同意書内容を確認のもと署名(説明医師・立会人も一緒に署名)してもらいます。
〈①訴訟目的の相談、②診療費などの相談、③病気の診断・治療について第三者的な立場でのアドバイスを受ける事以外を目的とした相談など〉
医療提供:安全な医療サービス提供(患者さんの呼び出しや氏名の表示)、病診・病病連携、セカンドオピニオン、ご家族への病状説明
診療費請求や医療保険のための事務
管理運営業務:会計業務、医療事故報告、面会者への入退院案内
企業委託の健康診断の結果通知
医療の質向上を目的とした症例研究や院内医療実習への協力
外部監査機関(審査支払機関・保険会社など)への情報提供
適切な意思決定支援に関する指針
1.基本方針
JCHO大阪病院で人生の最終段階を迎える患者が、その人らしい最期を迎えられるよう、厚生労働省「人生の最終段階における医療・ケアの決定プロセスに関するガイドライン」等の内容を踏まえ、多職種から構成される医療・ケアチームで、患者とその家族等に対し適切な説明と話し合いを行い、本人の意思決定を尊重し、医療・ケアを提供することに努める。
2.人生の最終段階における具体的な医療・ケアの方針決定支援
2-1.本人の意思が確認できる場合
- 本人による意思を確認し、代理決定者(家族等)と医療者とともに今後の見通しを共有し話し合いを行う。決定内容は、分かりやすくカルテに記録を残し、関係者や関係部署と共有する。
2-2.本人の意思が確認できない場合
- 家族等が本人の意思を推定できる場合には、その意思を尊重し、本人にとって最善の方針をとることを基本とする。
- 家族等が本人の意思を推定できない場合には、本人にとって何が最善であるかについて、本人に代わる者として家族等と十分に話し合い、本人にとっての最善の方針をとることを基本とする。時間の経過、心身の状態の変化、医学的評価の変更に応じて、このプロセスを繰り返し行う。
- 家族等が居ない場合及び家族等が判断を医療・ケアチームに委ねる場合には、本人にとっての最善の方針をとることを基本とする。
- このプロセスにおいて話し合った内容は、その都度、カルテに記録する。
最終更新日:2024年11月14日


