股関節
手術実績(2023年1月~2023年12月)
人工股関節置換術:278 件(うち再置換術 17件)
対象疾患
変形性股関節症、大腿骨頭壊死症、関節リウマチ、急速破壊型股関節症、
人工股関節ゆるみ、人工股関節周囲骨折、大腿骨頚部骨折
その他診断に難渋する股関節疾患
人工股関節手術だけでなく、関節温存手術(自分の骨を骨切りして関節の噛み合わせを治す手術)も施行しています
当人工股関節センターの5大方針
早期社会復帰が可能で動作制限のない人工股関節を設置するために、下記の先進技術を駆使して手術を行っています。
① 早期社会復帰が可能な低侵襲手術(MIS)
② 骨温存と術後の骨脆弱化を抑制可能なショートタイプ人工股関節
③ 3次元術前計画システム
④ 人工股関節ナビゲーション
⑤ 3Dプリンターによる実物大骨モデル、骨切り・挿入ガイドの作成
以上5項目すべてを、症例ごとに実施できる自己完結型の人工関節センターです。
■ 早期社会復帰が可能で動作制限のない人工股関節
(1)股関節の病気
変形性股関節症・脱臼性股関節症・大腿骨頭壊死症・急速破壊型股関節症・関節リウマチなどの病気で股関節の軟骨が磨り減り、骨が破壊されると、股関節の痛み強くなり、動きが悪い、歩くのが辛い、階段を昇るのに手すりが要る、外出したくないなどの症状が出てきます。
このような状態が長年続くと、関節の動きが悪くなり、骨が弱くなり筋力が落ちて、ますます生活の活動レベルや行動範囲が小さくなります。さらに関節の軟骨が磨り減ったまま歩行を続けると関節や骨が破壊されて手術が困難になったり、術後に十分な回復が期待できない可能性が出てくるだけでなく、手術の選択枝が少なくなる可能性が出てきます。
痛みがなく活動レベルの高い生活をすることは人生全体の質を向上することにつながります。いつまでも「痛い、痛い」と言う日常から開放されて、活動レベル・活動範囲・生活の質を向上していただくことが大切だと思います。従って、適切な時期に適切な治療をする必要があります。当院では、年齢や生活レベルに応じた治療法をお勧めすることにしています。
(2)人工股関節の進歩
人工股関節(THA)が変形性股関節症・大腿骨頭壊死症・急速破壊型股関節症・関節リウマチに対して有益な治療法であることが認められたのは1961年のことです。それ以来数多くの改良が人工股関節になされてきました。
以前より人工股関節の課題として挙げられてきたのは、
1)細菌感染
2)術後脱臼(そのため術後の動作制限が指導されてきました)
3)人工股関節のゆるみ
4)関節面の磨耗
5) 人工股関節周囲骨折
などでした。
1) 細菌感染:抗生物質の進歩や無菌手術室・宇宙服の導入などによりその頻度は激減し解決されつつあります。
2) 術後脱臼:人工股関節の設置角度の研究や人工股関節のデザインの改良により改善されています。しかしながら、未解決な課題として現在も研究中です。そのため、多くの施設で術後の動作制限を指導されるケースも少なくありません。
3) 人工股関節のゆるみ:使用金属の高品質化、セメント(人工股関節を固定するための接着剤です)の改良やセメントを使わない固定方法(セメントレス)の開発、人工股関節のデザインや表面加工法の進歩などにより20~25年以上長持ちする機種も多く出現してきています。
4) 関節面の磨耗:関節の動く面(関節面)から出てくる素材の磨耗粉がゆるみの原因であることが明らかになりつつあります。
当初人工股関節の関節面に使われていたのは、骨盤側はポリエチレンというプラスチックで、大腿骨頭側は金属でした。それらの磨耗粉が異物反応を起して人工股関節の周りにある骨を溶かすために人工股関節がゆるむと考えられています。そこで、関節面に使用する素材を改良することにより磨耗粉の発生を減少させることが可能となっています。
○クロスリンクポリエチレン(従来の物より磨耗に強い素材のものが開発されました)
○セラミック対セラミック(高品質・高密度の硬い陶器で表面は驚くほどツルツルです)
これらを関節面に採用することにより磨耗粉を1/20~1/100程度に減少させる見込みがあるとされています。
5) 従来の方法による人工股関節手術は、皮膚・筋肉を広範囲(15-25cm)に切って行われてきました。さらに、股関節周囲の嚢(関節包)や筋肉・じん帯なども大部分が取り除かれてしまっていました。そのため、出血量が多くなり、患者様の体への負担(手術の侵襲)が増え、術後の痛みも増え、筋力の低下や筋力の回復の遅れなどが目立ち、社会復帰にも長期間かかることが頻繁でした。
手術における侵襲とは、手術時間、麻酔時間、皮膚や筋肉を切る長さ、筋肉へのダメージ、骨を削る量、出血量、合併症、術後の痛み、術後の筋力や機能の回復、入院期間などすべてを含んだ患者様の体への負担(手術侵襲)のことを意味します。従って、低侵襲手術(MIS)とは、患者様の体への負担を最小限に抑える手術、つまり~体に優しい手術~を意味します。
(3)従来の方法による人工股関節手術の問題点
従来の方法による人工股関節手術は、皮膚・筋肉を広範囲(15-25cm)に切って行われてきました。さらに、股関節周囲の嚢(関節包)や筋肉・じん帯なども大部分が取り除かれてしまっていました。そのため、出血量が多くなり、患者様の体への負担(手術の侵襲)が増え、術後の痛みも増え、筋力の低下や筋力の回復の遅れなどが目立ち、社会復帰にも長期間かかることが頻繁でした。
手術における侵襲とは、手術時間、麻酔時間、皮膚や筋肉を切る長さ、筋肉へのダメージ、骨を削る量、出血量、合併症、術後の痛み、術後の筋力や機能の回復、入院期間などすべてを含んだ患者様の体への負担(手術侵襲)のことを意味します。従って、低侵襲手術(MIS)とは、患者様の体への負担を最小限に抑える手術、つまり~体に優しい手術~を意味します。
(4)低侵襲(ていしんしゅう)人工股関節手術(MIS)とは?
1998年頃よりアメリカを中心に低侵襲手術と呼ばれる手術方法が人工股関節にも導入されるようになってきました。日本では2002年末頃より導入されて低侵襲人工股関節手術(MIS)と表現されています。
低侵襲人工股関節手術では、皮膚や筋肉の切る範囲を最小にして術後の痛みを少なくし、それにより早期リハビリ・早期社会復帰を実現しようとするものです。この手術方法は日本でもかなり広まってきています。
しかしながら、全ての股関節専門病院で行われているわけではありません。つまり、MISは手術の視野が狭いために技術的に難しく、未だ数少ない施設でのみ行なわれているのが現状です。
MISにおいて、皮膚を切る範囲が小さいことは単なるイントロに過ぎません。最も大切なことは、皮膚の切開が小さいことだけでなく、股関節周囲の筋肉もなるべく切開せずに、脱臼を起こしにくい最も良い角度に人工股関節を設置することです。
MIS-THAが提唱された当初、小さい皮膚切開により人工股関節を適切な角度に挿入することは困難であり、“曲芸的な離れ業”あると考えられていました。しかし現在では、技術の進歩と術者の熟達によりMIS-THAの経験が豊かな外科医にとっては“曲芸的な離れ業”ではなくなりました。つまり熟達した関節外科医であれば短い手術時間で適切な角度に人工股関節を挿入することが可能となっています。2000年以降、MIS-THAの成績は多く報告されてきました。本手術の効果、安全性、信頼性、早期社会復帰に関する良好な成績の報告も多数見られています。
現在、MIS-THAの成績をさらに向上させるため、股関節に到達する方法(進入法)も様々なものが提唱されています。
当初は従来法と同じく筋肉を切り離して股関節に到達する進入法でした。しかし、2004年、筋肉を切り離さずに股関節に到達する筋肉を温存できる前方進入法が発表されました。
このようにMIS-THAは、小さい皮膚切開の技術から筋肉を切り離さない技術へと進歩してきています。
(5)当科の低侵襲人工股関節手術(MIS)
当股関節外科では、全国で最も早期(2003.5から)に、このMISを開始しました。
1) 単に皮膚を切る範囲が小さいだけでは真の意味で低侵襲と言えないとの考えから、皮膚の切る範囲を小さくするだけでなく、筋肉や関節の嚢(関節包)などを温存し元どおりに戻すという新しい手術法(後方筋・関節包修復手術)を開発しました。
2) さらに、後方からでも脱臼防止に大切な筋肉や関節包は切らずに温存する手技(後方筋・関節包温存手術)も採用しています。
3) 筋肉と筋肉の間から股関節に到達して、筋肉を全く切り離さないで人工股関節を挿入する手術進入法(前方筋温存手術)も施行しています。
これらの手術方法は、術前の関節の動きの悪さ、筋力や脚長差、股関節周囲の筋肉・脂肪の厚さ、股関節の形態、骨強度により選択し分けています。
(6)当科のMISの利点
その結果、昔の方法に比べて術後の痛みは50~70%減少しています。筋力の回復も促進され、手術した方の片足で立つことが術後2~3週で可能となります。術後3週程度で自宅へ退院していただいています。ほとんどの場合は退院後のリハビリ通院は不要です。
従来の方法では杖をはずせるまでに約2~6ヶ月ほどかかっていました。
当科のMISでは、約40%の患者様は退院時に杖なしで歩行できるようになっています。術後2ヶ月では約85%の患者様が杖をはずして歩けるようになっています。
(7)当科の人工股関節術後のリハビリ
手術翌日から立ち上がる練習をします。可能ならば歩行器で数メートルほど歩行します。
2日目には血液を抜くチューブを抜いてリハビリ室へ行きます。
リハビリ室では、関節を動かす練習、筋力強化、日常動作練習、歩行練習をします。
7日には杖で歩行練習をします。
7-10日頃に階段昇降練習をします。
10-13日には正座・起き上がり・入浴動作の練習をします。
14-21日には退院となります。
筋力や関節の動きの回復、歩行能力が不十分な場合は、リハビリ病院へ転院していただく場合があります。
(8)術後合併症について
人工股関節術後には頻度は少ないですが、合併症のリスクがあります。
入院中⇒創部感染、脱臼、骨折、下肢静脈血栓症
術後1年まで⇒脱臼、感染
術後1年以上⇒ゆるみ、摩耗、骨萎縮、人工股関節周囲骨折、感染、遅発性脱臼
特に入院中から術後早期は注意を要します。
合併症の早期発見のために術後定期検診は必ずしていただきます。
(9)人工股関節の目標
- 患者様の体の負担を最小限にして体に優しい手術(MIS)により、筋力回復が早く早期社会復帰が可能な手術をする。
- 患者様の生活様式や個々の骨形態にあった人工股関節を選択する。
- 人工股関節を正確に計画する。(不正確な設置は、術後疼痛、動く範囲の制限、脚長差の原因となります)
- 人工股関節術後の動作制限がない人工股関節を選択しそれを正確に設置する。
(10) 当センターの手術技術の詳細
- 復帰のために筋肉を傷めずに人工股関節を入れるMIS技術を導入しています(低侵襲人工股関節手術: MIS-THA)。 早期社会復帰には迅速な筋力回復を可能とする手術方法が必要です。
- 関節面には低磨耗素材(耐磨耗性クロスリンクポリエチレンやセラミック)を使用しています。
- 骨に入る部分は、長期耐久性が期待できるチタン合金の人工股関節を使用しています。
- 特に若年者には、骨の削る量を少なくして骨温存でき、術後の骨脆弱化を抑制可能なショートタイプ人工股関節を選択しています。
- CTデータを解析し患者様の骨の形状にマッチした最適の人工関節を症例ごとに選択します。(三次元THA術前計画システム)。
より安全で正確なTHAを施行するには、立体的に股関節を評価しインプラントの種類とサイズを術前に選択できる3次元THA術前計画システムが不可欠です。6年から本システムを導入している医療機関は全国でも数少ないのが現状ですが、当院では2006年から導入しています。 - CTデータを3次元に計画し、その手術計画どおりに人工股関節を正確に挿入する技術を導入しました(ナビゲーション)。動作制限のない術後生活のためには、三次元手術計画を綿密に立てて計画どおりの正確に挿入することが必要です。術後の合併症や人工股関節の耐久性にも関わります。そのためはナビゲーションが必要です。2019年に旧バージョンから最新バージョンナビゲーションにアップグレードしました。
- CTデータを基に3Dプリンターを用いて、患者さん個々の実物大の立体骨モデル(3次元実物大骨モデル)と骨切り・挿入ガイドを術前に作成して、術中そのモデルをガイドにして骨を正確に削ります。
- THAではリハビリを含めて術後約3週間で退院可能で、リハビリ通院もほとんどの場合で不要です。THA術後は自転車・正座・蹲踞・和式トイレ・軽いスポーツなども特別な場合を除いて制限していません。
- 人工股関節手術(THA)・人工膝関節手術(TKA)だけでなく、関節温存手術(自分の骨を骨切りして関節の噛み合わせを治す手術)も施行しています。
(11)術後の動作制限
当科では術後の動作制限はしていません。
術後筋力が向上したら、自動車、自転車、正坐、和式トイレなどできるようになります。
つまり、『術後は洋式の生活だけをして下さい』というような指導はしておりませんのでご安心下さい。
特に術後2ヶ月以降は、筋力がしっかりして関節周囲の組織が治りますので脱臼のリスクは極めて少なくなります。
(12)初診から入院までの流れ
初診時に手術が必要であるいうことになれば、手術日を仮予約します。さらに手術のための検査を予約します(通常は手術日の1ヶ月前)。手術前検査で異常が見つからなければ入院申し込みをします。体の異常が見つかった時はさらに精密検査をします。貧血の方は入院までの1ヶ月で自己血の貯血をします。手術日の2-3日前に入院していただき、手術説明や麻酔説明をします。
(13)まとめ
患者様の体への負担(手術侵襲)を少なくし、術後動作制限のない手術をすることは現在の人工股関節分野の目標です。
当院では、低侵襲手術(MIS)、骨温存ショートステム、三次元術前計画システム(図1)、ナビゲーション(図2)、実物大立体骨モデル・骨切りガイド(図3)、3Dプリンター技術(図4)を駆使して、早期社会復帰と術後に動作制限のない生活ができるように患者様の求める活動性と骨筋肉形態に応じて人工関節や進入法や設置方法を選択するというテーラーメイド人工股関節手術(図5)をしています。
(14)参考研究(学会発表・講演・論文)
- 中田活也 他(編集):3Dプリンター×テーラーメイド医療~実践股関節手術~(金芳堂, 2016)
- 中田活也 他: 3Dプリンターの人工股関節置換術への応用:その変遷と実践. (整形外科Surgical Technique, 2018))
- 中田活也: 大腿骨頸部骨折に対するアプローチで考慮すべき点. (整形外科Surgical Technique, 2018)
- 中田活也 他:テーパーウェッジ型ステムの特徴と低侵襲性. (臨床整形外科, 2018)
- 中田活也 他:ショートステムの現状と課題. (運動器リハビリテーション, 2018)
- 中田活也 他:カーブドショートステムの3次元的髄腔内適合性. (第48回日本人工関節学会)
- 中田活也:ショートステムを使いこなすためのTips & Pitfalls. (第48回日本人工関節学会ランチョンセミナー)
- 中田活也:ショートテーパーウェッジ型ステム. ~何を知って、何を選択するのか?~.(第45回日本股関節学会ランチョンセミナー)
- 中田活也:人工股関節における3Dプリンターの応用と実臨床. (西新宿整形外科研究会オータムセミナー2018)
- 北田 誠 他:症例固有テンプレート(PST)を用いたS-ROM設置精度. (第48回日本人工関節学会)
- 北田 誠 他: OCMアプローチ用頚部骨切り・ステムアライメントガイドとしてのPatient Specific Template精度評価. (第45回日本股関節学会)
- 田村 理 他:梨状筋温存プローチは術後筋力回復に有効か? (第48回日本人工関節学会)
- 田村 理 他:後外側アプローチで梨状筋を温存する臨床的意義 -術後筋力回復過程の視点から. (第45回日本股関節学会)
- Nakata K, et al.: Patient-specific template is useful in THA for DDH patients using the short stem. (39th SICOT Orthopaedic World Congress 2018)
- Nakata K, et al.: Patient Specific Template (PST) Could Lead to Precise Implantation. (19th EFORT Congress 2018)
図1 三次元術前計画システム
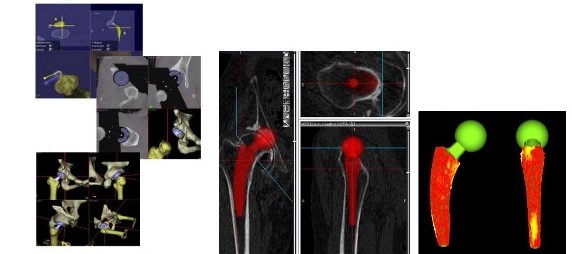
図2 ナビゲーション
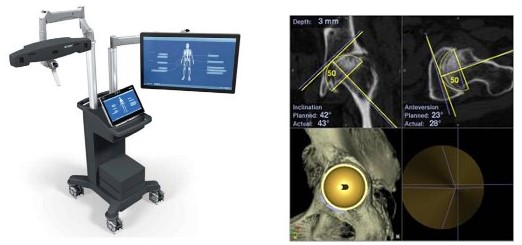
図3 症例別実物大骨モデルと骨切り・挿入ガイド
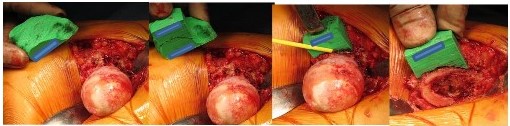
図4 人工股関節再置換術における3Dプリンター技術
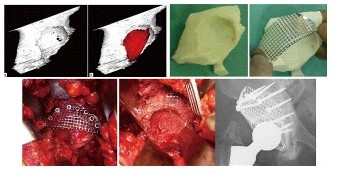
図5 3Dプリンター×テーラーメイド医療~実践股関節手術~(金芳堂, 2016)
最終更新日:2024年12月20日